嘉峪检测网 2024-10-30 18:11
导读:本综述将描述基于生物活性生物材料/支架的工程策略的现状,以刺激牙本质牙髓再生,明确侧重于表观遗传调节剂和治疗性药理学抑制。
微创根管治疗策略的推动力已将重点从技术复杂且破坏性的根管治疗转向更为保守的活髓治疗。然而,在疾病或创伤后保持牙髓活力的新方法将需要开发创新的、生物驱动的再生医学策略。本综述将描述基于生物活性生物材料/支架的工程策略的现状,以刺激牙本质牙髓再生,明确侧重于表观遗传调节剂和治疗性药理学抑制。
引言
龋齿虽然是一种可预防的非传染性疾病,但仍是一种普遍存在的传染病,给全世界的医疗保健系统和患者带来了沉重的负担。龋齿过程破坏牙釉质外壳后,首先会刺激牙髓发炎(“牙髓炎”),并经常伴有疼痛(“牙痛”)。如果不及时治疗,牙髓炎会加重,最终导致牙髓死亡和坏死。保守根管治疗的最新进展使人们对龋齿的了解有所增加牙髓再生能力的提高,导致了各种再生牙髓治疗(RET)的发展。这些RET已成为研究的焦点,因为它们具有恢复天然牙组织的潜力,与传统的晚期牙髓炎和牙髓坏死修复治疗策略形成鲜明对比。传统方法,如根管治疗(RCT),涉及用惰性填充材料替换整个牙髓,以及活髓治疗(VPT),仅用填充材料替换部分受损牙髓。RET程序包括通过细胞归巢进行牙髓复兴和通过结构化再生医学技术进行再生。然而,这两种RET都呈现出不同的终点,诱导坏死根管内血管生成和牙髓再生,旨在功能性地重建成牙本质细胞以及血管生成和神经生成供应。值得注意的是,尽管该领域有大量研究,并且牙髓具有固有的再生能力,但再生医学方法尚未成功转化为商业牙科产品。
成功的RET有可能彻底改变牙科和牙髓病学领域,减少手术的侵入性,同时为患者提供更好的治疗效果,提高生活质量,并更加注重保护自然牙列。开发这些新的再生策略取决于再生医学的三个主要组成部分:支架、细胞和信号。将这三个组成部分中的每一个都定制到经常感染的根管系统的范围,为临床转化带来了机遇和挑战。同样,开发简单且具有成本效益的解决方案在牙科领域至关重要,这限制了某些选择的可行性,例如使用含有生长因子(GF)的支架。因此,本综述对基于生物活性生物材料的再生医学方法的临床转化进展进行了全面分析,主要关注药理抑制剂和表观遗传调节剂掺杂支架的作用。此外,将这些信息与文献中的培养、动物、外植体和人类研究的主要发现相结合,揭示了这些技术在临床转化中的希望途径和重大障碍。
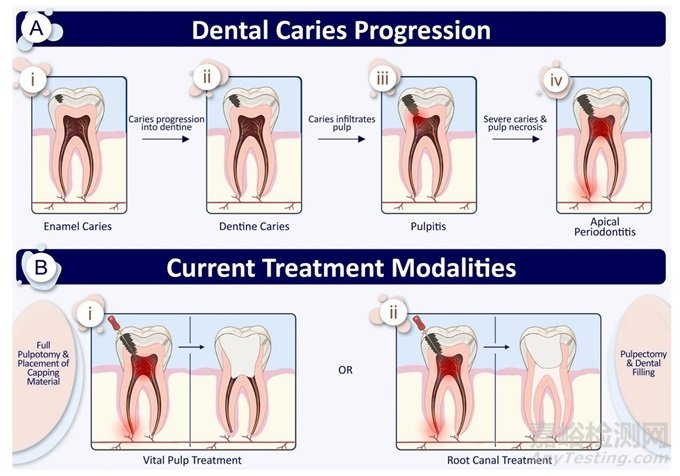
图1:龋齿进展和当前治疗方式。(A)龋齿进展(i)口腔生物膜引起过多的膳食碳水化合物发酵,导致牙釉质脱矿(ii)龋齿发展到牙本质,刺激牙髓炎(iii)龋齿侵入牙髓,诱发牙髓炎(iv)龋齿未得到治疗会导致牙髓坏死和随后的根尖周炎。(B)当前的治疗方式(i)活髓治疗涉及全牙髓切断术和封盖材料,可引起修复反应(ii)根管治疗采用牙髓切除术,然后进行牙齿填充,这是一种破坏性且昂贵的治疗方法。
1. 牙髓和根尖疾病:当前治疗方法和局限性
龋齿或蛀牙是由于牙齿上自然堆积的微生物生物膜(“牙菌斑”)产生的酸性副产物分解牙齿物质而发生的。牙菌斑中的微生物因反复接触可发酵的膳食碳水化合物而获得能量,如果不通过机械方式清除,就会导致细菌微生物群落发生变化。持续合成的酸会导致牙齿硬组织脱矿,如果不进行治疗,这种情况将发展为空洞,病变将通过牙本质向牙髓发展(图 1)。
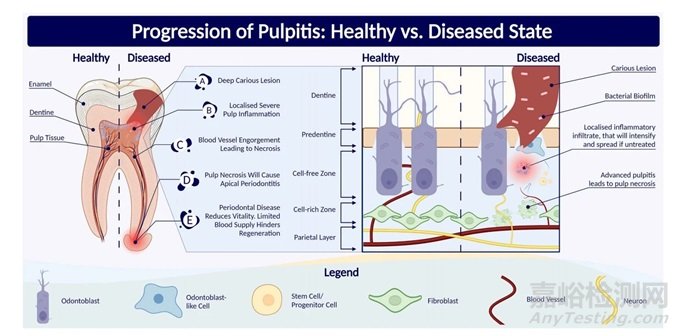
图2:健康和患病牙髓组织示意图。
2. 支架生物材料和先进制造技术
虽然生物材料的选择在再生医学策略中非常重要,但制造方法的选择会显著影响它们对不同应用的适用性。牙髓再生研究中使用的常见策略包括水凝胶、微球、细胞片和纳米纤维支架(图 3)。水凝胶由亲水聚合物链的3D网络组成,使其能够吸收和保留大量水分,并为营养扩散、废物清除和药物输送提供灵活的基质。水凝胶的优势在于它们可以改善常见支架材料的严重加工问题,促进活细胞的结合和捕获。此外,水凝胶的水合环境与天然ECM的水合环境非常相似,支持细胞存活、增殖和分化。这种亲水性还使使用液体水凝胶注射剂和植入物的临床应用和微创策略成为可能。局部注射的微球可增强营养扩散,为细胞相互作用提供3D环境,并促进生物活性剂的结合和控制释放。细胞片是一种无支架的选择,可提供物理支撑,但机械性能和临床可操作性可能存在局限性;然而,由于牙髓的矿化包裹,牙齿的机械性能不如身体其他部位重要。纳米纤维支架提供高度多孔的结构,具有较大的表面积与体积比,但它们可能在机械性能上受到损害。

图3:再生策略中采用的常见基于生物材料的方法。(i) 水凝胶支架具有多孔性,可模拟细胞外基质,促进有效的营养扩散和废物清除,并且由于其可操作性而在临床上适用。(ii) 纳米纤维支架具有高度多孔性和互连性,具有较大的表面积以促进接种过程中增强的细胞粘附,其纤维结构模拟天然细胞外基质。(iii) 微球支架可控制释放其中的生物活性剂。
各种牙髓再生研究都采用了支架材料采用传统方法(如电纺丝或冷冻干燥)制成。然而,在牙髓再生方法的背景下,临床应用明显不足。传统方法无法精确调节孔径、孔几何形状、孔连通性、孔的空间分布以及支架内内部通道的形成等参数。出现了更先进的技术,例如 3D 打印和可注射制造方法,与临床灵活性较差的传统方法相比,它们具有某些优势(图 4)。
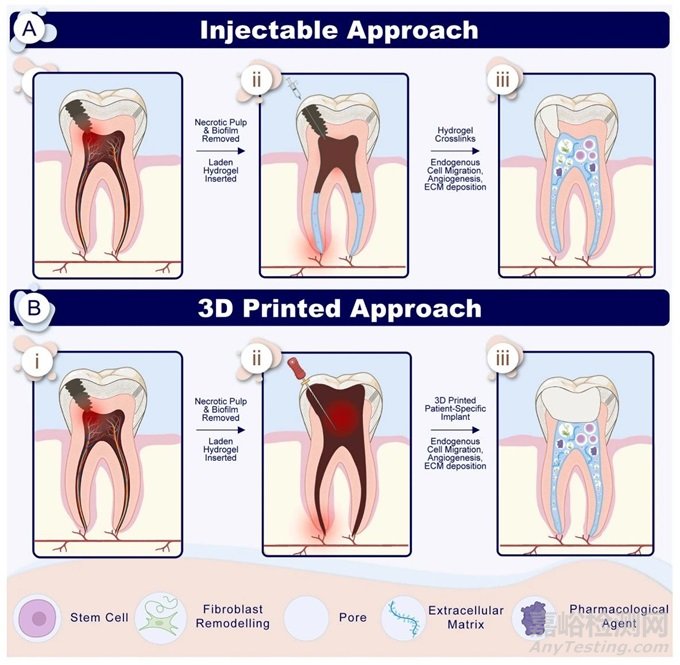
图4:新型再生方法中采用的先进技术。(A)注射方法(i)龋齿浸润牙髓会诱发牙髓炎(ii)去除坏死的牙髓和生物膜,将含有生物活性剂的水凝胶注入空根管(ii)通过适当的方法交联水凝胶并产生内源性细胞迁移、血管生成和细胞外基质沉积。(B)3D 打印方法(i)龋齿浸润牙髓会诱发牙髓炎(ii)去除坏死的牙髓和生物膜,然后形成一个大腔以适应患者特定的含有生物活性剂的水凝胶,该水凝胶可诱导内源性细胞迁移、血管生成和 ECM 沉积。
最近,从传统的RCT转向更为保守的VPT,这导致了对采用支架、细胞和GF的传统再生医学方法的探索。迄今为止,这尚未导致成功的临床转化。本综述研究了基于生物活性生物材料的策略的最新进展,重点关注药理抑制剂和表观遗传调控。该领域的一般局限性主要归因于明显缺乏临床相关模型、可扩展性问题以及最近立法变化带来的监管负担(图 5)。
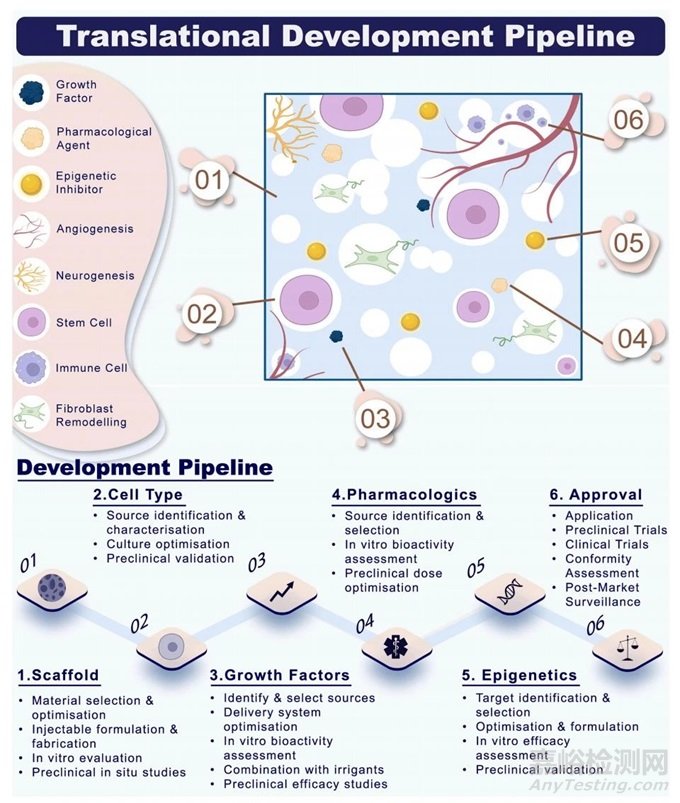
图5:新型再生牙髓治疗策略的转化开发流程示意图
结论
尽管存在这些挑战,新型生物活性剂,特别是SIM和表观遗传调节剂,为转化提供了有希望的途径。整合HDACis、DNMTis和基于miRNA的疗法为转化提供了令人兴奋的机会。此外,这种方法克服了其他生物活性化合物的高成本和剂量要求。然而,在临床前研究中阐明表观遗传调节的机制和长期后果对于临床转化至关重要。欧洲医疗器械法规 (MDR) 的最新更新与牙髓保存策略非常契合,从患者为中心的角度出发。然而,审批流程延长、中小企业资源有限以及缺乏足够的审批基础设施对转化提出了重大挑战。总之,需要跨学科的努力来解决生物学问题,例如血液供应不足、坏死根管系统内的感染管理无效以及后勤障碍,包括模型相关性、可扩展性和监管限制。解决这些问题对于充分利用基于生物活性生物材料的策略的潜力至关重要。
原文信息
The title of the article is “Tissue engineering approaches for dental pulp regeneration: The development of novel bioactive materials using pharmacological epigenetic inhibitors”
DOI: 10.1016/j.bioactmat.2024.06.012

来源:Internet